Έκθεση ΟΟΣΑ 2021: Η κατάρρευση της υγείας στην Ελλάδα
Στις 13/12 δημοσιοποιήθηκε η έκθεση του ΟΟΣΑ για την ‘’Κατάσταση της Υγείας στην Ελλάδα του 2021’’[i]. Αυτή η έκθεση δημοσιοποιείται κάθε δυο έτη για όλες τις χώρες μέλη του ΟΟΣΑ. Σε καμία περίπτωση δεν αποτελεί αντικειμενικό ανάγνωσμα, καθώς προέρχεται από τα παγκόσμια think tank της εμπορευματοποίησης και διάλυσης των δημόσιων Εθνικών Συστημάτων Υγείας. Παρόλα αυτά τα ευρήματά της μαρτυρούν την εγκληματική διαχείριση της πανδημίας στην Ελλάδα. Μιας και συνηθίζουν να χάνονται τελευταία οι επιστημονικές εκθέσεις που διαλύουν το κυβερνητικό αφήγημα της επιτυχούς διαχείρισης της πανδημίας, ας σταθούμε στα βασικά συμπεράσματα από την έκθεση του ΟΟΣΑ:
- Η Πλεονάζουσα Θνησιμότητα στην Ελλάδα εκτοξεύθηκε στα χρόνια της πανδημίας – Το μέσο προσδόκιμο επιβίωσης μειώθηκε κατά 6 μήνες
Ήδη ο μέσος όρος ζωής στην Ελλάδα έχει μειωθεί κατά 6 μήνες στα έτη 2019 – 2020 σαν αποτέλεσμα της πανδημίας. Βρίσκεται πλέον στα 81,7 έτη, λίγο πιο πάνω από το μέσο όρων των χωρών του ΟΟΣΑ.
Ο Π.Ο.Υ ορίζει την πλεονάζουσα θνησιμότητα ως «οι επιπρόσθετοι συνολικοί θάνατοι που καταγράφονται μέσα σε μία κρίση (όπως η Πανδημία Covid) σε σχέση με τους αναμενόμενους θανάτους υπό φυσιολογικές συνθήκες». Με αυτόν τον τρόπο υπολογίζονται όχι μόνο οι θάνατοι από COVID – 19, αλλά και από το σύνολο των άλλων ασθενειών (καρδιαγγειακά, καρκίνοι, λοιμώξεις κτλ). Πρόκειται δηλαδή για τους θανάτους που οφείλονται στην πανδημία, αλλά δεν προκαλούνται από τον ίδιο τον ιό. Προκαλούνται από την «παράλληλη πανδημία» της «λοιπής νοσηρότητας». Σύμφωνα με τις εκτιμήσεις του Π.Ο.Υ υπολογίζεται ότι οι συνολικοί επιπρόσθετοι θάνατοι το 2020 είναι 1,11 έως 1,21 εκατομμύρια μόνο για την Ευρώπη, την ίδια στιγμή που οι θάνατοι από COVID ήταν 600 χιλιάδες! Δηλαδή από το σύνολο της πλεονάζουσας θνησιμότητας οι μισοί θάνατοι οφείλονται στην νόσο COVID και οι άλλοι μισοί στα υπόλοιπα νοσήματα[ii].
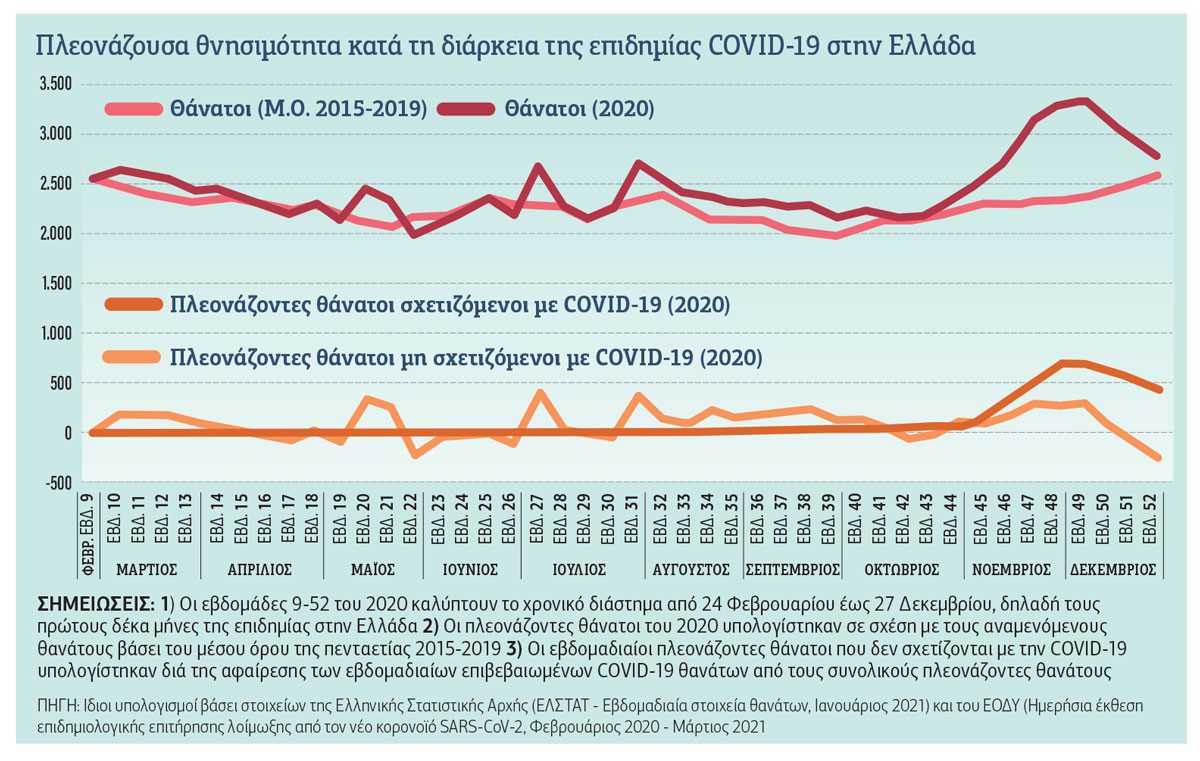
Η έκθεση του ΟΟΣΑ εκτιμάει ότι η Πλεονάζουσα Θνησιμότητα στην Ελλάδα μεταξύ Μαρτίου 2020 και Δεκεμβρίου 2020 άγγιζε τις 8.500 χιλιάδες. Αντίστοιχα δεδομένα καταγράφει το ‘’Κέντρο Έρευνας και Εκπαίδευσης στην Δημόσια Υγεία, Την Πρωτοβάθμια Φροντίδα Υγείας και την Πολιτική Υγείας’’ (ΚΕΠΥ) για την περίοδο 22 Φεβρουαρίου-31 Δεκεμβρίου 2020 που αφορά το 1ο και το 2ο Κύμα της Πανδημίας. Στην Ελλάδα καταγράφηκαν 8.405 θάνατοι περισσότεροι, δηλαδή +8,4% σε σχέση με τους αναμενόμενους βάσει της πενταετίας 2015-2019 πριν την πανδημία. Σχεδόν οι μισοί (3.799) από αυτούς τους θανάτους δεν μπορούν να αποδοθούν στην COVID-19[iii]. Όπως μας ενημερώνει ο καθηγητής Η. Κονδύλης η δραματική αυτή κατάσταση οφείλεται:
Α) Στην αδυναμία ελέγχου της πανδημίας. Στην απροθυμία επένδυσης σε μόνιμες δομές δημόσιας υγείας, δομές επιδημιολογικής επιτήρησης και υγειονομικού προσωπικού. Στην πριμοδότηση του ιδιωτικού τομέα σε βάρος του δημοσίου. Στην αντιεπιστημονική επένδυση στην ατομική ευθύνη έναντι της κοινωνικής και κρατικής ευθύνης.
Β) Στην έκρηξη της μη COVID – 19 θνησιμότητας στην Ελλάδα. Η μετατροπή του ΕΣΥ σε ‘’μονοθεματικό’’ σύστημα φροντίδας υγείας οδήγησε στην μειωμένη διάγνωση, θεραπεία και αποκατάσταση χρόνιων ασθενών[iv].
Γράφημα 1.
Πηγή: ΚΕΠΥ 2020
Όσον αφορά το 3ο Κύμα της Πανδημίας, αντλούμε στοιχεία από την βάση δεδομένων της Eurostat όπως περιγράφεται από το Γράφημα 2.
Γράφημα 2: Στοιχεία για την Πλεονάζουσα Θνησιμότητα στην Ελλάδα Γενάρης 2020 έως Σεπτέμβρη 2021
Πηγή: Eurostat (πρόσβαση 22/12/2021)[v]
Παραπάνω βλέπουμε πως κυμάνθηκε η πλεονάζουσα θνησιμότητα στην Ελλάδα σε σχέση με την Ευρώπη. Ήδη από το τρίτο κύμα της Πανδημίας και έπειτα η Ελλάδα βρίσκεται κατά πολύ πάνω από τον Μ.Ο της Ευρώπης σε σχέση με το ποσοστό της Πλεονάζουσας θνησιμότητας παρουσιάζοντας ραγδαία αύξηση από τον Ιούλιο και μετά. Βέβαια, τα διαθέσιμα στοιχεία σταματάνε στα τέλη Σεπτεμβρίου, δηλαδή πριν από την αρχή του τέταρτου και φονικότερου κύματος της Πανδημίας.
Μία εικόνα του μεγέθους της καταστροφής που προκάλεσε το τέταρτο κύμα της πανδημίας μας δείχνουν τα στοιχεία από το John Hopkins στο παρακάτω γράφημα 3. Απεικονίζονται οι εβδομαδιαίοι θάνατοι ανά εκατομμύριο πληθυσμό από COVID – 19. Βλέπουμε ότι από το καλοκαίρι του 2021 η Ελλάδα όχι απλώς είναι πρώτη σε θανάτους ανά εκατομμύριο πληθυσμού, αλλά έχει διπλάσιους σε σχέση με τον Μ.Ο της Ευρωπαϊκής Ένωσης.
Γράφημα 3: Εβδομαδιαίοι Θάνατοι από COVID – 19 ανά εκατομμύριο πληθυσμό.
Πηγή: Our World in Data (πρόσβαση 22/12/2021)[vi]
Τα Γραφήματα 2 και 3 δείχνουν την ζοφερή κατάσταση της υγείας του Ελληνικού πληθυσμού για τα έτη 2020 και 2021.
Γενικά, η πλεονάζουσα θνησιμότητα μειώνεται όταν αυξάνονται οι δαπάνες για την υγεία, τα διαθέσιμα τεστ ανίχνευσης. Καθώς και όταν αυξάνεται ο αριθμός γιατρών, νοσηλευτών και νοσοκομειακών κρεβατιών. Αντίθετα η πλεονάζουσα θνησιμότητα εντείνεται με την υποχρηματοδότηση του συστήματος υγείας, την ανεπαρκή και αργοπορημένη εφαρμογή μέτρων συγκράτησης και περιορισμού της πανδημίας καθώς και με τις πολιτικές ιδιωτικοποίησης στην Υγεία[vii].
Έτσι χιλιάδες θάνατοι θα μπορούσαν να είχαν αποτραπεί (πολλοί περισσότεροι από τους 1535 της μελέτης Τσιόδρα – Λύτρα[viii]), αν είχε ακολουθηθεί διαφορετική πολιτική σε σχέση με την χρηματοδότηση του Ε.Σ.Υ, τις προσλήψεις υγειονομικού προσωπικού, νοσοκομειακών κλινών, την ενίσχυση της Π.Φ.Υ, την έγκαιρη εμβολιαστική κάλυψη του πληθυσμού και την ενίσχυση δομών δημόσιας υγείας και επιδημιολογικής επιτήρησης. Αντί αυτού το υπουργείο υγείας και η κυβέρνηση Μητσοτάκη επέλεξαν την πριμοδότηση του ιδιωτικού τομέα υγείας και την διάλυση του Εθνικού Συστήματος Υγείας όπως θα αναδειχθεί παρακάτω.
- Η κρατική χρηματοδότηση του Ε.Σ.Υ πριν την έναρξη της πανδημίας ήταν και παρέμεινε από τις χαμηλότερες στην Ευρώπη
Σύμφωνα με την έκθεση του ΟΟΣΑ η Ελλάδα το 2019 η δαπάνησε το 7,8% (μεικτές δαπάνες, δημόσιες και ιδιωτικές) του Α.Ε.Π για την υγεία, σε σύγκριση με το 9.9% που αποτελεί τον Μ.Ο στην Ευρώπη. Θυμίζουμε ότι από το 2009 και μετά συστηματικά οι δαπάνες για την υγεία βρίσκονται πολύ κάτω από τον Μ.Ο της Ευρώπης με τις κρατικές δαπάνες υγείας να μειώνονται σωρευτικά πάνω από 40% στα χρόνια της μνημονιακής επέλασης. Η Ελλάδα δαπανά μόλις 1.603 ευρώ κατά κεφαλήν, ποσό από τα χαμηλότερα της Ευρωπαϊκής Ένωσης και υποδιπλάσιο από το Μ.Ο των 3.523 ευρώ όπως φαίνεται και στο γράφημα 4.
Γράφημα 4: Δαπάνες Υγείας κατά κεφαλή και σαν ποσοστό επί του ΑΕΠ για την Ελλάδα και τις χώρες της Ευρωπαϊκής Ένωσης.
Πηγή: ΟΟΣΑ 2021
Από το σύνολο των δαπανών για την υγεία που διατίθεται μόλις το 1,7% από αυτά πάνε στην μακροχρόνια φροντίδα (έναντι 16,3% στην Ε.Ε) και μόλις το 1,4% για την πρόληψη (έναντι 2,9% στην Ε.Ε). Αντίθετα το 44% διατίθεται για νοσηλευόμενους ασθενείς – ποσοστό 2ο υψηλότερο στην Ε.Ε – που αντανακλά τον Νοσοκομειοκεντρικό χαρακτήρα του ελληνικού συστήματος υγείας. Κάτι τέτοιο υποστηρίζεται και από το γεγονός ότι οι γενικοί γιατροί (General practitioners) αποτελούν μόλις το 7% των ιατρών σε σχέση με το αντίστοιχο 26% στην Ε.Ε.
Ενδιαφέρον παρουσιάζει το σημείο της έκθεσης που καταρρίπτει ευθέως τις πρωθυπουργικές αιτιάσεις για πλεονάζοντα νοσοκομεία που πρέπει να κλείσουν. Το 2019 αντιστοιχούσαν 4,2 νοσοκομειακές κλίνες ανά 1000 κατοίκους σε σχέση με τις 5,3 ανά 1000 κατοίκους της Ε.Ε.
Από το σύνολο της χρηματοδότησης μόλις το 60% προέρχεται από πηγές δημόσιας χρηματοδότησης (δηλαδή Κρατικές δαπάνες και Ασφαλιστικά ταμεία) σε σχέση με το 80% που είναι ο μέσος όρος της Ευρώπης. Από το υπόλοιπο 40% , οι απευθείας πληρωμές των πολιτών (out-of-pocket) για την υγεία αντιστοιχούν στο 35% ενώ το άλλο 5% αποτελεί την ιδιωτική ασφάλιση που σημειώνει σταδιακή αύξηση. Η Ελλάδα παραμένει στην κορυφή της λίστας των ιδιωτικών δαπανών για την Υγεία
Γράφημα 5: Οι απευθείας πληρωμές για την Υγεία στην Ελλάδα είναι από τις υψηλότερες στην Ευρώπη.
Πηγή: ΟΟΣΑ 2021
Η εικόνα του συστήματος υγείας το 2019 δείχνει την συστηματική υποχρηματοδότηση που ακολούθησε τον οδοστρωτήρα των μνημονίων. Ουσιαστικά μιλάμε για ένα σύστημα υγείας διαλυμένο, με υποβαθμισμένες δημόσιες υποδομές και μεγάλο βαθμό ιδιωτικοποίησης πριν καν το χτυπήσει η πανδημία.
- Το ποσοστό των ακάλυπτων υγειονομικών αναγκών στην Ελλάδα αυξήθηκε από 18 στο 24% μέσα στην πανδημία
Πολύ ενδιαφέροντα ευρήματα παρουσιάζει η έκθεση του ΟΟΣΑ σε σχέση με την πρόσβαση των πολιτών στην υγεία. Σύμφωνα με την έκθεση η Ελλάδα έχει το 2ο μεγαλύτερο ποσοστό σε ανικανοποίητες ανάγκες υγείας στην Ευρωπαϊκή Ένωση το 2019, με το ποσοστό αυτό να αγγίζει το 8,1% του γενικού πληθυσμού. Το ποσοστό αυτό παρουσιάζει μεγάλη διακύμανση σε σχέση με την οικονομική διαστρωμάτωση του πληθυσμού, καθώς αγγίζει το 18,1% στα χαμηλότερα εισοδήματα ενώ συρρικνώνεται στο 0,9% για τα υψηλότερα εισοδήματα. Το χάσμα μεταξύ φτωχών και πλουσίων στην πρόσβαση σε υγεία είναι το μεγαλύτερο στην Ευρωπαϊκή Ένωση.
Γράφημα 6: Το Χάσμα σε αναφερόμενες ανικανοποίητες ανάγκες υγείας μεταξύ των χαμηλότερων και των υψηλότερων εισοδημάτων
Πηγή: ΟΟΣΑ 2021
Η κυρίαρχη αιτία των ανικανοποίητων αναγκών υγεία στην Ελλάδα είναι το κόστος των υπηρεσιών υγείας. Οι ακραίες διαφορές ανάμεσα στην κάλυψη των αναγκών υγείας μεταξύ φτωχών και πλουσίων αναδεικνύουν την εμπορευματοποίηση του συστήματος υγείας, την παντελή έλλειψη κοινωνικού κράτους και κράτους πρόνοιας (που θα άμβλυνε τέτοιες αντιθέσεις) καθώς και τον βαθμό ιδιωτικοποίησης του συστήματος υγείας – όπου ολόκληροι τομείς ‘’φιλέτα’’ έχουν παραχωρηθεί αποκλειστικά στον ιδιωτικό τομέα για εκμετάλλευση (διαγνωστικές εξετάσεις, φάρμακο, οδοντιατρική περίθαλψη).
Οι απευθείας πληρωμές στην Ελλάδα (out-of-pocket) ξεπερνούν το 35% των συνολικών δαπανών για την υγεία, 3ο υψηλότερο στην Ε.Ε. Το νούμερο δε, είναι υπερδιπλάσιο από τον Μ.Ο της ΕΕ (15,4%). Σαν αποτέλεσμα η Ελλάδα έχει το 8ο υψηλότερο ποσοστό καταστροφικών δαπανών για την υγεία στο 8,9% σε σχέση με το 6,5% μ.ο. της Ε.Ε. Ποσοστό που βρίσκεται σε συνεχή αύξηση από το 2010. Επηρεάζει ελάχιστα τα υψηλότερα οικονομικά στρώματα ενώ πάνω από τις μισές περιπτώσεις αφορούν τα χαμηλότερα εισοδήματα.
Γράφημα 7: Καταστροφικές δαπάνες υγείας στην Ελλάδα
Πηγή: ΟΟΣΑ 2021
Τα παραπάνω γραφήματα αναδεικνύουν μια σκληρή αλήθεια, ότι η πρόσβαση σε υγεία στην Ελλάδα διέπετε από σκληρούς ταξικούς φραγμούς. Χαρακτηριστικά, τα χαμηλότερα εισοδήματα – τα οποία κατά τεκμήριο έχουν τις περισσότερες ανάγκες υγείας – πληρώνουν δυσανάλογα πολλά χρήματα (μέσω απευθείας πληρωμών), ενώ τους παρέχονται οι λιγότερες υπηρεσίες υγείας. Η κατάσταση δε είναι ακόμα χειρότερη για ειδικούς πληθυσμούς όπως είναι οι πρόσφυγες και μετανάστες.
Μέσα στην πανδημία, το χάσμα των ανικανοποίητων αναγκών διευρύνθηκε. Τους πρώτους 12 μήνες της πανδημίας το 24% του Ελληνικού πληθυσμού δηλώνει ανικανοποίητες ανάγκες υγείας συγκριτικά με το 21% Μ.Ο στην Ε.Ε. Με κυβερνητική παρέμβαση, όχι απλώς δεν αυξήθηκαν οι υπηρεσίες υγείας , πράγμα που αποτελεί την μόνη απάντηση σε υγειονομικές κρίσεις, αλλά μειώθηκαν! Το ΕΣΥ μετατράπηκε σε σύστημα μιας νόσου, τα χειρουργεία μειώθηκαν, τα εξωτερικά ιατρεία έκλεισαν. Το ΚΕΠΥ υπολογίζει ότι στο 1ο και 2ο κύμα της πανδημίας (Φεβρουάριος – Νοέμβριος 2020) «χάθηκαν 3,9 εκατ. επισκέψεις στα επείγοντα, τα τακτικά και τα απογευματινά ιατρεία των νοσοκομείων του ΕΣΥ, πραγματοποιήθηκαν 253.000 λιγότερες νοσηλείες και 108.000 λιγότερες χειρουργικές επεμβάσεις στα δημόσια νοσοκομεία σε σχέση με τις αναμενόμενες βάσει του μέσου όρου χρήσης των υπηρεσιών του ΕΣΥ κατά την τριετία 2017-2019».
Η ταξικότητα στην πρόσβαση υπηρεσιών υγείας μέσα στην πανδημία διογκώθηκε με επιλογή της κυβέρνησης. Το ΕΣΥ δεν εξυπηρετούσε (με όποιες δυνάμεις είχε) τους πλούσιους, αλλά τον απλό λαό. Το κλείσιμο των υποδομών του και η διάλυση του στοχεύει να δημιουργήσει περισσότερους πελάτες για τους ιδιωτικούς ομίλους υγείας. Τι γίνεται όμως με αυτούς που δεν έχουν; Ποιο το ποσοστό ανικανοποίητων αναγκών υγείας των χαμηλότερων εισοδημάτων μέσα στην πανδημία; Όταν το 2019 τα ποσοστά ανικανοποίητων αναγκών για τους χαμηλοεισοδηματίες άγγιζαν το 18,1% ενώ ο γενικός μέσος όρος ήταν στο 8,1%, τώρα μέσα στην πανδημία όπου ο γενικός μέσος όρος εκτοξεύθηκε στο 24%, τι ποσοστό άραγε φτωχών μένουν χωρίς πρόσβαση σε υπηρεσίες για ανάγκες υγείας;
- Η συνολική ετοιμότητα του συστήματος Υγείας στην Ελλάδα ήταν κάτω από τον μέσο όρο της ΕΕ σε όλα τα επίπεδα
Το Ελληνικό Σύστημα υγείας ξεκίνησε την μάχη με την πανδημία το 2020 ήδη από πολύ κακές θέσεις και με κακούς οιωνούς, όπως φαίνεται παρακάτω, καθώς σε επίπεδο κανονισμών υστερούσε σχεδόν σε όλους τους τομείς.
Γράφημα 8: Διεθνείς υγειονομικοί κανονισμοί και Ελλάδα πριν την Πανδημία
Πηγή: ΟΟΣΑ 2021
Η αυταπάρνηση του υγειονομικού προσωπικού του ΕΣΥ που ρίχτηκε στην μάχη της πανδημίας δεν συνοδεύτηκε από αντίστοιχες κινήσεις από το υπουργείο υγείας και την κυβέρνηση. Μέσα στην θύελλα της υγειονομικής και οικονομικής κρίσης η κυβέρνηση έπρεπε να:
Α) Να ενισχύσει το ΕΣΥ
Β) Να προσλάβει μόνιμο προσωπικό
Γ) Να αυξήσει τις δομές δημόσιας υγείας και την επιδημιολογική επιτήρηση της χώρας
Δ) Να συγκροτήσει σχέδιο και να ενισχύσει την Π.Φ.Υ
Ε) Να υποστηρίξει και να προστατεύσει την εργασία
Αντί αυτού, δέσμια στις εμμονές της περί ιδιωτικού τομέα επέλεξε την μείωση των προϋπολογισμών για την υγεία, την διάλυση του ΕΣΥ, την εξόντωση του υγειονομικού προσωπικού, την περαιτέρω υποβάθμιση της Π.Φ.Υ και την πριμοδότηση του ιδιωτικού τομέα – που κερδοσκοπεί στις πλάτες του λαού. Ζητήματα δημόσιας υγείας, ζωής και θανάτου υποτάχτηκαν στις ιδεοληψίες και τις κομματικές σκοπιμότητες στης κυβέρνησης. Ακόμα και ένα από τα βασικότερα όπλα ενάντια στην πανδημία, το εμβόλιο – κατάφερε να το μετατρέψει σε όχημα μικροπολιτικής. Η εμβολιαστική καμπάνια πήγε περίπατο με αποτέλεσμα η Ελλάδα να είναι ουραγός στην κάλυψη του πληθυσμού της με βάση τα στοιχεία του ECDC[ix]. Σαν αποτέλεσμα ο λαός να μετράει εκατόμβες νεκρούς και ο σύστημα υγείας να έχει καταρρεύσει υπό το βάρος του τέταρτου κύματος. Η πλεονάζουσα θνησιμότητα αποτελεί βασικό δείκτη για την διαχείριση της πανδημίας. Η κυβέρνηση φέρει ακέραια την ευθύνη όχι μόνο για τους 1535 νεκρούς της μελέτης Λύτρα – Τσιόδρα, αλλά για πολλούς περισσότερους;
Θα λογοδοτήσει η κυβέρνηση Μητσοτάκη κανείς για τη δολοφονική της πολιτική;
Θα ανατραπεί ο εγκληματικός για τη δημόσια υγεία νεοφιλελευθερισμός;
Θα αμφισβητηθεί το κοινωνικό και οικονομικό σύστημα που βλέπει την υγεία ως χώρο κερδοφορίας του κεφαλαίου και όχι ως αναφαίρετο κοινωνικό δικαίωμα;
[i] OECD, State of Health in Europe – Country Health Profiles: Greece, 13 December 2021, Retrieved from https://www.oecd.org/health/country-health-profiles-eu.htm
[ii] World Health Organization, The true death toll of COVID-19: Estimating global excess mortality, Retrieved from https://www.mendeley.com/guides/web-citation-guide/
[iii] Συλλογικό Έργο, Πανδημία και Σύγχρονες απειλές στη Δημόσια Υγεία, Ιούνιος 2021, Εκδόσεις Τόπος, Επιμέλεια Κονδύλης Η. Μπένος Α.
[iv] Κονδύλης Η. Μάιος 2021, Θανατηφόρα η εγκατάλειψη του δημόσιου συστήματος υγείας, Πρόσβαση από https://www.efsyn.gr/ellada/ygeia/296104_thanatifora-i-egkataleipsi-toy-dimosioy-systimatos-ygeias
[v] Eurostat, November 2021, Excess mortality increased again in September 2021, Retrieved from https://ec.europa.eu/eurostat/web/products-eurostat-news/-/ddn-20211116-2
[vi] Our World in Data, Biweekly confirmed COVID-19 deaths per million people, Retrieved from https://ourworldindata.org/grapher/biweekly-covid-deaths-per-million-people Accessed 22-12-2021
[vii] Kapitsinis, N. The underlying factors of excess mortality in 2020: a cross-country analysis of pre-pandemic healthcare conditions and strategies to cope with Covid-19. BMC Health Serv Res 21, 1197 (2021). https://doi.org/10.1186/s12913-021-07169-7
[viii] Lytras T, Tsiodras S. Total patient load, regional disparities and in-hospital mortality of intubated COVID-19 patients in Greece, from September 2020 to May 2021. Scand J Public Health. 2021, Retrieved from https://pubmed.ncbi.nlm.nih.gov/34903101/
[ix] European Centre for Disease Prevention and Control, Covid – 19 Vaccine Tracker, Retrieved from https://vaccinetracker.ecdc.europa.eu/public/extensions/COVID-19/vaccine-tracker.html#uptake-tab Accessed 22/12/2021
Ο Μιχάλης Τερζάκης είναι ειδικευόμενος Γενικής ιατρικής στο Γ.Ν.Θ Παπανικολάου και απόφοιτος μεταπτυχιακού Πολιτικής Υγείας και Δημόσιας Υγείας ΑΠΘ.




















Leave a Reply
Want to join the discussion?Feel free to contribute!